更新日:2025年8月21日
大腸がん(結腸がん、直腸がん)
治療方針
当院での大腸がん治療は、大腸癌治療ガイドライン(2019年版)に準拠した治療を行っています。
大腸がんについて
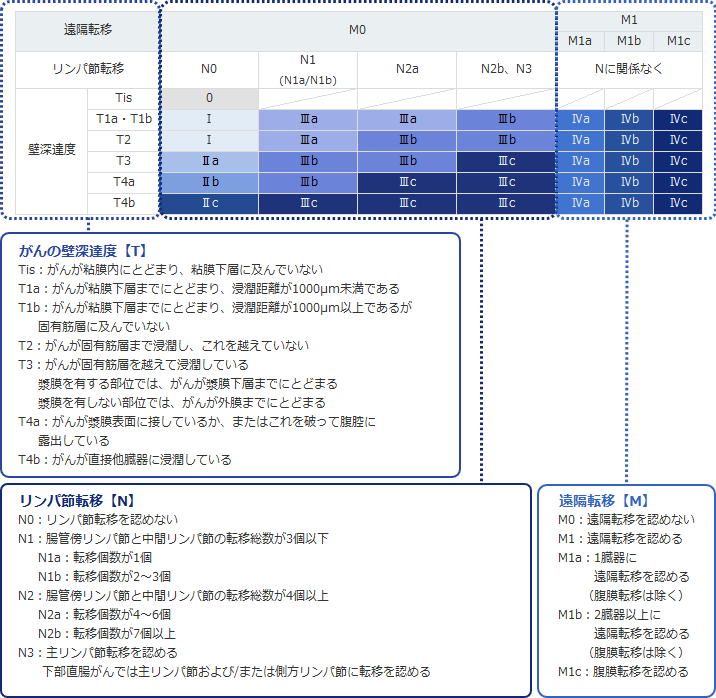
大腸がんのステージ(病期、進行度分類)
わが国では、「大腸癌取扱い規約」に基づいたステージ分類が、進行度の分類に用いられています。ステージ分類は、0からⅣまであり、がんの壁深達度(どれくらい深く進行しているか)、リンパ節転移の有無、遠隔臓器転移の有無(肝臓、腹膜、肺などへの転移)により決定されます。
症状
早期がんの場合、症状が全く無いことがほとんどで、検診により偶然発見される例が大部分を占めます。
右側大腸では、腸内容物が液状であるために通過障害をきたしにくく、このため、一般に病気が進行してから見つかることが多いのが特徴です。
左側大腸では、腸内容物が固形となっており、また病変部が肛門に近いために、血便・粘血便として認識されやすくなります。また、下痢と便秘を繰り返すような、排便習慣の変化やしぶり腹がみられます。
診断
検診について
微量の血液でも検出可能な便潜血反応検査が行われます。
人の血液に含まれるヘモグロビン色素を検索する方法で、従来の方法に比べて偽陽性(人の血液が混ざっていなくても陽性になること)の確率が減少しました。大腸がんは出血しやすい特徴を持つため、2日間検査をした場合には、進行がんがあれば約80%の人が陽性を示すことがわかっています。
簡便で他の検査に比べて安価である利点がありますが、陽性であってもがんでない場合の方が多い(痔やポリープ、憩室、大腸炎など)、早期がんでは陽性となることが少ないなどの欠点があります。このため、多くの人の中から精密検査が必要な人を抽出する目的で行われます。
大腸がんの診断法
直腸指診
肛門から指を挿入し肛門、直腸の腫瘤(しこり)の有無を触診により確認します。
注腸造影
肛門から大腸内にバリウムと空気を注入し、大腸のX線撮影を行う検査です。
大腸内視鏡
肛門から大腸の中に内視鏡を入れて行う検査です。同時に病理組織診断のための生検(組織を耳掻き一杯ほど採取)を行い、がんの確定診断ができます。またポリープがあれば、その大きさや形にもよりますが、同時に切除することもできます。
治療方針を決めるために必要な検査
腫瘍マーカー検査(血液検査)
腫瘍マーカー(CEA、CA19-9等)を測定し、進行具合や治療効果判定に利用します。ただし、早期がんでは正常値の場合がほとんどで、進行がんでも値が上昇しない場合もあります。
胸部X線検査
肺転移の有無を調べます。
胸・腹部・骨盤CT(Computed Tomography:コンピュータ断層撮影)
大腸がんと周囲組織の位置関係、肝転移、肺転移、リンパ節転移の検索や、直腸がんの骨盤内浸潤の検索のために行う検査です。
腹部超音波(エコー)
主に肝転移の検索のために行う検査です。
MRI(Magnetic Resonance Imaging:核磁気共鳴画像法)
磁気を利用した検査です。微小肝転移の診断や、直腸がんの膀胱や子宮、仙骨への浸潤の状況などを診断するのに適しています。
PET(Positron Emission Tomography: 陽電子断層撮影法)
ブドウ糖代謝の指標となる18F-FDGを用いた検査です。悪性のがん細胞は、正常の細胞よりも活発でブドウ糖をより多く吸収するので、がんの大きさや場所の特定、良性・悪性の区別、転移状況や治療効果の判定、再発の診断などに利用されています。
治療
内視鏡治療
内視鏡を用いた治療が勧められるのは、大きさが2cm未満であり、がんが粘膜にとどまるもの、もしくは粘膜下層に浸潤しているけれど、浅い部分のみで浸潤の程度が軽いと予想されるものが適応となります。
ポリぺクトミー、 内視鏡的粘膜切除術
ポリぺクトミーとは、きのこ型の茎をもったポリープに対して用いる方法で、ポリープの茎にスネアという金属製の輪をかけて、高周波電流を流して茎を焼き切ります。 内視鏡的粘膜切除術(EMR)は、茎をもたない平たい腫瘍に対して用います。粘膜下層に生理食塩水などを注射して腫瘍を持ち上げて、ポリペクトミーと同じようにスネアを使って腫瘍を切り取ります。
内視鏡的粘膜下層剥離術
ナイフ状の内視鏡用電気メスでがんの周りの粘膜をぐるりと切って、がんの部分をはがし取っていきます。従来のEMRで切除できるものより大きながんでも、綺麗に一括切除できるという利点があります。代表的な合併症としては、まれにではありますが出血、穿孔(腸管に穴が開くこと)があります。内視鏡で対応可能なことが多いですが、場合によっては緊急手術が必要になることもあります。
手術治療
術前に評価したリンパ節転移の有無、及び壁深達度により、大腸がん手術における「リンパ節郭清」の程度が変わります。がんは近くのリンパ節から順に遠くへ転移していきます。 転移しやすいリンパ節を一緒に切除することをリンパ節郭清といいます。リンパ節郭清は以下の3種類に区分されます。
D1郭清
腸管の近くにあるリンパ節(腸管傍(ちょうかんぼう)リンパ節)を切除します。
D2郭清
がんのある腸管に流入する血管に沿ったリンパ節(中間リンパ節)も切除します。
D3郭清
栄養血管の根元にあるリンパ節(主リンパ節)も切除します。
手術治療では、腸管とリンパ節を切除します。 がんの部位により切除する腸管の部位が決まります。腸管を切除した後、残った腸管を吻合(ふんごう)します(吻合:つなぎあわせること)。直腸がんが肛門近くにあって腸管を吻合できない場合は人工肛門が必要です。がんが周囲臓器までおよんでいる場合、可能であればその臓器も一緒に切除します。
結腸切除術
盲腸、上行結腸、横行結腸、下行結腸、S状結腸のがん
直腸局所切除術
直腸早期がんでリンパ節郭清を行わない場合
直腸前方切除術
※肛門括約筋は残るため人工肛門は通常は造りません。
※手術の状況によっては 一時的な人工肛門を必要とすることはあります。
直腸切断術
がんが肛門の近くにある場合
※肛門括約筋を残せないために 永久的な人工肛門が必要となります。
※最近は装具の改良が進み、日常生活に支障が出ることはほとんどありません。
腹腔鏡補助下手術
※当院では、大腸がん手術の80%以上は腹腔鏡補助下で施行しています。
※直腸癌に対してはロボット(ダヴィンチ)手術を積極的に行っています。
大腸がん手術後のサーベイランス
サーベイランスとは、外来診察にて再発や転移を来していないか等を調査監視することです。見える範囲のがんをどの程度取り除けたかを根治度A~Cで表しますが、大腸がん根治度A切除後の再発に関して以下のサーベイランスを行うことが推奨されています。
| pStage0 | 定期的な大腸内視鏡を考慮 |
|---|---|
| pStageⅠ〜Ⅲ | 術後5年間を目安に腫瘍マーカー、CT、大腸内視鏡を定期的に施行 |
※p:病理学的に確定した最終的なステージ
大腸がん根治度B切除後および再発巣切除後のサーベイランスはpStageⅢに準じ、異時性多重がんについては定期的な大腸内視鏡検査によるサーベイランスを行うことが推奨されています。
化学療法
抗がん剤を使った治療のことで、術後再発抑制を目的とした補助化学療法と、切除不能な進行再発大腸がんを対象とした全身化学療法があります。
国内で保険診療として大腸がんに対する適応が認められている主な抗がん剤には以下のものがあります。 保険診療が認められていない薬は、全額自己負担となりますのでご注意ください。
細胞障害性抗がん薬
Fluorouracil(5-FU)、5-FU+Levofolinate Calcium(l-LV)、Tegafur Uracil(UFT)、Ttegafur Gimeracil Oteracil Potassium(S-1)、UFT+Calcium Folinate(LV)、Capecitabine(Cape)、Irinotecan Hydrochloride Hydrate(IRI)、Oxaliplatin(OX)、Trifluridine/Tipiracil Hydrochloride(FTD/TPI)など
分子標的治療薬
Bevacizumab(BEV)、Ramucirumab(RAM)、Aflibercept(AFL)、Cetuximab(CET)、Panitumumab(PANI)、Regorafenib Hydrate(REG)、Binimetib、Encorafenib
免疫チェックポイント阻害薬
Pembrolizumab(Pembro)、Ipilimumab
補助化学療法
手術によりがんが完全に取り切れた場合(R0)に行います。しかし、完全にがん細胞が取り切れたと思っても、微小ながん細胞が残っていて、将来、再発する可能性はゼロではありません。そこで、術後に再発を防いで予後を改善する目的で補助化学療法を行います。
臓器機能が保たれており、全身状態が良く重篤な合併症が無い場合に行います。
臨床試験において有用性が示され,本邦で保険診療として使用可能な術後補助化学療法レジメンは以下のとおりです。
オキサリプラチン(OX)併用療法
CAPOX、FOLFOX
フッ化ピリミジン(FP)単独療法
Cape、5-FU+l-LV、UFT+LV、S-1
放射線治療
補助放射線療法
術前照射、術中照射、術後照射があります。主な目的は直腸がんの術後の再発抑制です。術前照射では腫瘍量減量により肛門温存と切除率の向上が示唆されています。
緩和的放射線療法
切除不能進行再発大腸がんの症状緩和や延命を目的とした放射線療法です。
| 骨盤内病変 | 1回1.8~2.0Gy、総線量45~50Gy照射 |
|---|---|
| 骨盤外病変(骨転移) | 30Gy/10回や20Gy/5回などの分割照射 |
| 骨盤外病変(脳転移) | 全脳照射30Gy/10回が標準、定位手術的照射16〜25Gy/1回 |
緩和医療・緩和ケア
緩和医療とは、生命をおびやかす病気に伴うからだのつらさ、気持ちのつらさ、生きている意味や価値についての疑問、治療を受ける場所や医療費のことなど、患者さんやその家族が直面するさまざまな問題に対し援助する医療のことをいいます。 緩和ケアともいわれます。
緩和医療はさまざまな職種の専門スタッフが患者さんの視点を配慮し、患者さん一人一人に合った医療を進める「チーム医療」です。当院の緩和ケア外来についてはこちらをご覧ください。
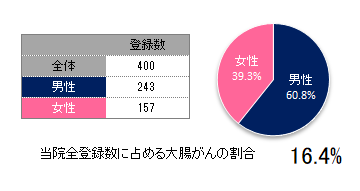
院内がん登録データ
大腸(2023年1月~12月)
登録数と男女割合
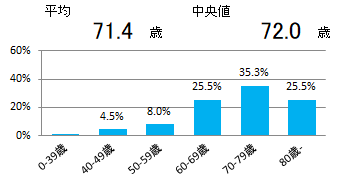
年齢
詳細部位別登録数
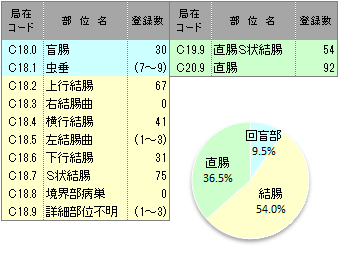
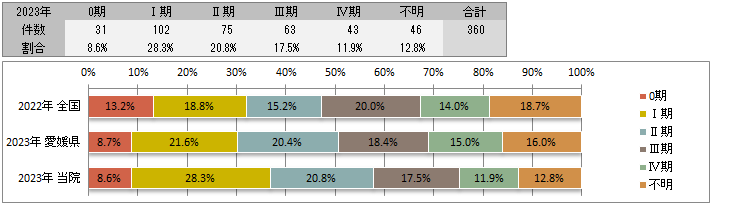
UICC TNM 治療前ステージ別登録<症例区分20~31(自施設責任症例)、病期分類対象のみ>
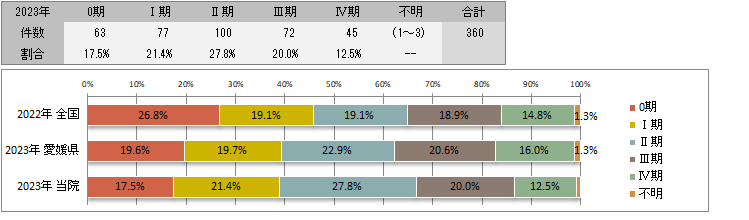
UICC TNM 術後病理学的ステージ別登録<症例区分20~31(自施設責任症例)、病期分類対象のみ>

UICC TNM 総合ステージ別登録<症例区分20~31(自施設責任症例)、病期分類対象のみ>
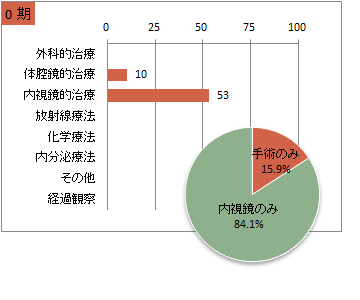
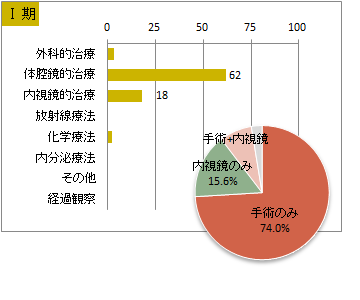
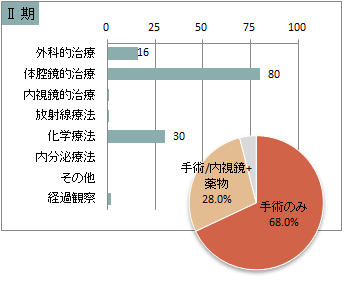
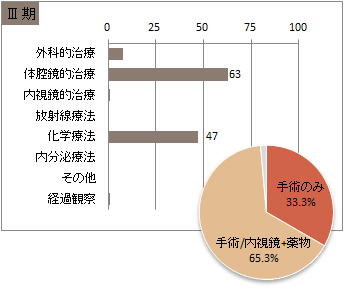
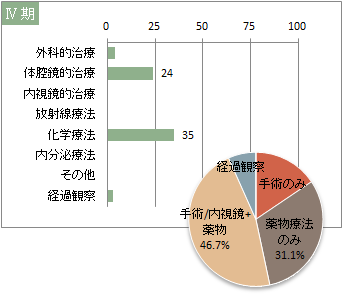
UICC TNM 総合ステージ別 治療の件<症例区分20~31(自施設責任症例)、病期分類対象のみ、自施設で実施した初回治療のみ>
※件数は延べ件数。外科的治療と化学療法を組み合わせて行った場合には、どちらの項目でもカウントされる。